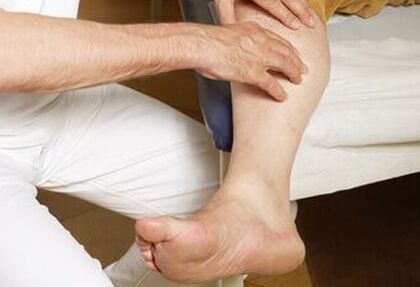
La isquemia crítica es la forma más avanzada de enfermedad arterial periférica que se caracteriza por dolor isquémico de reposo y úlceras o gangrena.
La revascularización es -por supuesto- la primera línea de tratamiento y las guías recomiendan las dos estrategias posibles (cirugía o angioplastia) basándose principalmente en los resultados del estudio BASIL (British Angioplasty versus Surgery in Ischemic Legs).
Lea también: «Debemos tener en cuenta a la isquemia crítica de MM II en el TAVI».
La técnica y los dispositivos han avanzado mucho en la última década para la angioplastia, por lo que cabe preguntarnos si los resultados del BASIL continúan vigentes en la práctica clínica diaria de hoy. El espíritu de este último párrafo se puede reproducir en prácticamente todos los territorios arteriales y ya hace mucho que nos preguntamos, de la misma manera que ahora, si el SYNTAX y el FREEDOM siguen vigentes para las coronarias.
Este registro multicéntrico, prospectivo y observacional incluyó 548 pacientes japoneses con isquemia crítica de miembros inferiores de los cuales 197 recibieron tratamiento quirúrgico y 351 tratamiento endovascular. El end point primario fue la sobrevida libre de amputación utilizando propensity score para machear ambas poblaciones.
Luego de ajustar todas las variables, la sobrevida libre de amputación resultó similar entre ambas estrategias (52%, IC 95%, 43%–60% vs 52%, IC 95%, 44–60%; p=0.26).
Lea también: «Isquemia crítica de miembros inferiores: las re-hospitalizaciones frecuentes muestran la magnitud del problema».
Un análisis posterior observó que la historia de amputación menor ipsilateral, historia de revascularización previa al desarrollo de isquemia crítica, la isquemia crítica bilateral y una clasificación de la herida mayor a W3 (Wound, Ischemia, and foot Infection conocida como WIfI) favorecen el tratamiento quirúrgico. Por otro lado, la diabetes, la insuficiencia renal, la anemia, la historia de escasa adherencia al tratamiento médico y la amputación mayor contralateral favorecen a la angioplastia.
Conclusión
La sobrevida libre de amputación resultó similar entre ambas estrategias de revascularización en la población general con isquemia crítica de miembros inferiores. Sin embargo, el análisis de interacciones posterior arrojó que existen subgrupos de pacientes que se beneficiarían más de uno u otro tratamiento en particular.
Comentario editorial
La pérdida importante de tejido y la infección (ambos factores predictores de retraso en la cicatrización de la herida y también de amputación) requieren de un abundante flujo sanguíneo para salvar al miembro inferior. En este sentido, la cirugía es más efectiva en proporcionar en agudo un mayor flujo de sangre.
La clase Rutherford no fue tan buen predictor de eventos como si lo fue la clasificación WIfI. Esto se podría deber a que la primera no es tan precisa para definir el grado de severidad de una úlcera. La clasificación WIfI ofrece más información que la Rutherford para elegir la estrategia de revascularización.
La angioplastia gana en aquellos pacientes con mayor número de comorbilidades sistémicas (diabetes, insuficiencia renal, anemia, etc) en donde el riesgo quirúrgico es mayor y la cirugía paga el precio por ser más invasiva.
Título original: Three-Year Outcomes of Surgical Versus Endovascular Revascularization for Critical Limb Ischemia. The SPINACH Study (Surgical Reconstruction Versus Peripheral Intervention in Patients With Critical Limb Ischemia).
Referencia: Osamu Iida et al. Circ Cardiovasc Interv. 2017 Dec;10(12).
Reciba resúmenes con los últimos artículos científicosSuscríbase a nuestro newsletter semanal
Su opinión nos interesa. Puede dejar su comentario, reflexión, pregunta o lo que desee aquí abajo. Será más que bienvenido.