La perforación coronaria tiene una incidencia del 0.5% y se asocia con 13 veces más eventos intrahospitalarios y 5 veces más mortalidad a 30 días. Lo catastrófico de este evento hace que su manejo deba ser un conocimiento indispensable para todos los cardiólogos intervencionistas.
 Este accidente está más frecuentemente provocado por una sobre-dilatación de la arteria causada por el balón o el stent, particularmente cuando la relación balón/arteria es >1.2:1 o cuando los balones complacientes son usados a altas atmósferas. Pero muchas veces ocurre teniendo todas las precauciones, especialmente en arterias muy calcificadas. La guía también puede ser una causa de perforación distal, especialmente si son agresivas en el contexto de una oclusión total crónica.
Este accidente está más frecuentemente provocado por una sobre-dilatación de la arteria causada por el balón o el stent, particularmente cuando la relación balón/arteria es >1.2:1 o cuando los balones complacientes son usados a altas atmósferas. Pero muchas veces ocurre teniendo todas las precauciones, especialmente en arterias muy calcificadas. La guía también puede ser una causa de perforación distal, especialmente si son agresivas en el contexto de una oclusión total crónica.
Otros factores asociados son el uso de dispositivos de aterectomía (aterectomía rotacional), cutting balloon, edad avanzada, sexo femenino y cirugía de revascularización miocárdica previa.
Lea también: Frecuencia y evolución de la perforación cardíaca en pacientes con CRM previa.
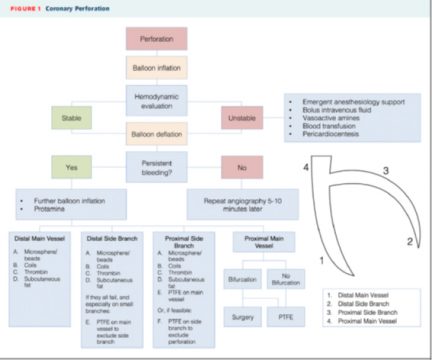
La perforación coronaria ha sido clasificada históricamente en 3 tipos de acuerdo con su severidad (Clasificación de Ellis). Las perforaciones grado 3 pueden producir taponamiento cardíaco, colapso hemodinámico y muerte.
Un dolor súbito y agudo durante la dilatación con balón o el implante del stent debe hacer sospechar la complicación. El balón no se debe sacar del catéter guía hasta hacer una angiografía que confirme o excluya el diagnóstico.
Revertir la heparina con 1 mg de protamina por cada 100 U de heparina sódica administrada (el objetivo es un ACT <150 seg) es una maniobra casi desesperada que puede terminar con la trombosis de toda la coronaria.
Lea también: ¿Es necesaria la cirugía cardíaca de urgencia en el TAVI?
Una vez que la perforación coronaria se confirma, inmediatamente debe posicionarse el mismo balón responsable de la perforación para tener hemostasia. El balón debe ser insuflado a la menor presión que consiga hemostasia verificando con una inyección de contraste regularmente (en general 4 atm son suficientes, incluso menos) por 5 a 10 minutos, dependiendo de la extensión de la perforación y de la tolerancia del paciente a la isquemia.
Si con esto no se consigue sellar la perforación el balón debe ser posicionado en el lugar correcto e insuflado a un poco más de atmósferas.
Si la perforación involucra el tronco de la coronaria izquierda se debe usar un balón de perfusión o directamente un stent cubierto.
Lea también: ¿Cómo predecir la calidad de vida post TAVI en pacientes de la “vida real”?
Es bueno contar con un ecocardiograma en la sala de cateterismos y si el derrame es severo y se observa taponamiento fisiológico (aunque clínicamente el paciente se encuentre estable) se debe proceder a la pericardiocentesis. Si el paciente no está compensado se debe proceder a la pericardiocentesis inmediata mientras se realiza hemostasia con el balón insuflado sin esperar por el ecocardiograma.
La sangre aspirada del pericardio puede ser inmediatamente re infundida por vena.
El grado 1 en general resuelve con insuflación prolongada pero los grados 2 y 3 en general requieren de otras maniobras.
Estas maniobras van a depender del lugar de la perforación y el tamaño del vaso. En el caso de ser una perforación distal o un vaso pequeño la embolización con grasa subcutánea, trombina, coils o partículas puede ser necesaria.
Lea también: Nuevos anticoagulantes en fibrilación auricular específicamente en pacientes de LATAM.
El implante de un stent cubierto es uno de los últimos ases en la manga antes de la cirugía (aunque los cirujanos deben ser siempre puestos al tanto de la complicación).
Los stents cubiertos han reducido significativamente la tasa de taponamiento, necesidad de cirugía de emergencia y la mortalidad asociada a esta complicación. En todos los servicios debería haber al menos 2 o 3 de estos dispositivos (en diferentes medidas) por si se necesitaran.
Las nuevas generaciones navegan de manera aceptable o al menos mucho mejor que las primeras generaciones. Sin embargo, siempre van a tener mucho más dificultad que un DES actual, especialmente en anatomía tortuosa y calcificada. Es por esta razón que hay que tener poca paciencia y si el stent cubierto no baja en el primer intento volver a insuflar con el balón común y obtener otro acceso con otro catéter guía (técnica “ping pong”) para poder mantener la hemostasia mientras se intenta navegar con el stent cubierto.
Si hay vasos laterales en la perforación estos serán ocluidos por el stent cubierto con el consiguiente infarto de miocardio, si los vasos laterales no se pueden perder, solo nos queda llevar al paciente a quirófano con el balón insuflado para mantener la hemostasia.
Título original: A Practical Approach to the Management of Complications During Percutaneous Coronary Intervention.
Referencia: Francesco Giannini et al. J Am Coll Cardiol Intv 2018;11:1797–810.
Reciba resúmenes con los últimos artículos científicosSuscríbase a nuestro newsletter semanal
Su opinión nos interesa. Puede dejar su comentario, reflexión, pregunta o lo que desee aquí abajo. Será más que bienvenido.