La doble antiagregación plaquetaria con aspirina más un inhibidor del receptor P2Y12 es el tratamiento de elección en pacientes cursando un síndrome coronario agudo que reciben angioplastia coronaria. Hay varios inhibidores orales del receptor P2Y12 (clopidogrel, prasugrel y ticagrelor) que tienen diferente eficacia, diferente riesgo de sangrado, diferente costo y diferente esquema para su administración. En este sentido, es relativamente frecuente que los médicos quieran cambiar de una droga a otra de acuerdo al escenario clínico específico que se presente.
La reciente introducción del inhibidor endovenoso del receptor P2Y12 (Cangrelor) agrega aún más posibilidades de “switch”, aunque esta droga todavía no ha llegado a la práctica clínica.
Lea también: «La complejidad de la angioplastia puede definir el tiempo de doble antiagregación».
Este consenso de expertos provee un repaso sobre las diferentes características farmacocinéticas y farmacodinámicas de las drogas y recomendaciones sobre cómo cambiar una droga por otra de acuerdo al escenario clínico.
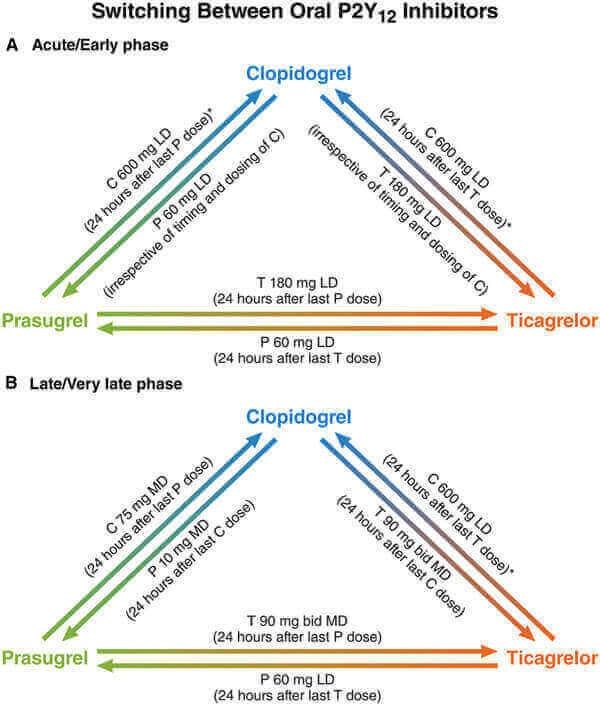
En la fase aguda (dentro de los 30 días del evento índice) debe administrarse una dosis de carga en la mayoría de los casos con la excepción de aquellos pacientes que están realizando una desescalada del esquema por un evento hemorrágico o temor a que esto ocurra (ej: de ticagrelor o prasugrel a clopidogrel). En este último caso parece razonable continuar con 75 mg de clopidogrel directamente administrado luego de 24 hs de la última dosis de prasugrel o ticagrelor.
Para aquellos que se encuentren recibiendo clopidogrel y se considere una escalada en el esquema por haber presentado un evento trombótico se debe administrar una dosis de carga de 60 mg de prasugrel o 180 mg de ticagrelor sin importar en qué horario haya recibido la última dosis de clopidogrel.
Lea también: «TCT 2017 | SENIOR: DES con polímero reabsorbible y tiempo de doble antiagregación corto en pacientes añosos».
En la fase tardía (más allá de los 30 días del evento índice) el cambio se puede realizar administrando la dosis de mantenimiento luego de 24 hs de la última dosis del antiplaquetario anterior con la excepción de aquellos pacientes pasando de ticagrelor a prasugrel en los que se debe considerar dosis de carga.
En la desescalada de ticagrelor a clopidogrel se debe considerar administrar una dosis de carga de 600 mg de clopidogrel luego de las 24 hs de la última dosis de ticagrelor, con la excepción de aquellos pacientes en los que el motivo de la desescalada es el sangrado. En estos últimos pacientes se debe considerar continuar con 75 mg de clopidogrel luego de 24 hs de la última dosis de ticagrelor o prasugrel.
Lea también: «Suspender la doble antiagregación genera más eventos trombóticos a 12 meses».
Sin duda los escenarios clínicos son muy variados pero también hay otras variables. Desgraciadamente es relativamente frecuente la necesidad de cambiar de ticagrelor a clopidogrel porque el paciente no puede cubrir el costo de la medicación o porque tiene limitaciones cognitivas que hacen que la administración del primero cada 12 horas sea engorrosa.
Título original: International Expert Consensus on Switching Platelet P2Y12 Receptor–Inhibiting Therapies.
Referencia: Dominick J. Angiolillo et al. Circulation. 2017;136:1955–1975.
Reciba resúmenes con los últimos artículos científicosSuscríbase a nuestro newsletter semanal
Su opinión nos interesa. Puede dejar su comentario, reflexión, pregunta o lo que desee aquí abajo. Será más que bienvenido.